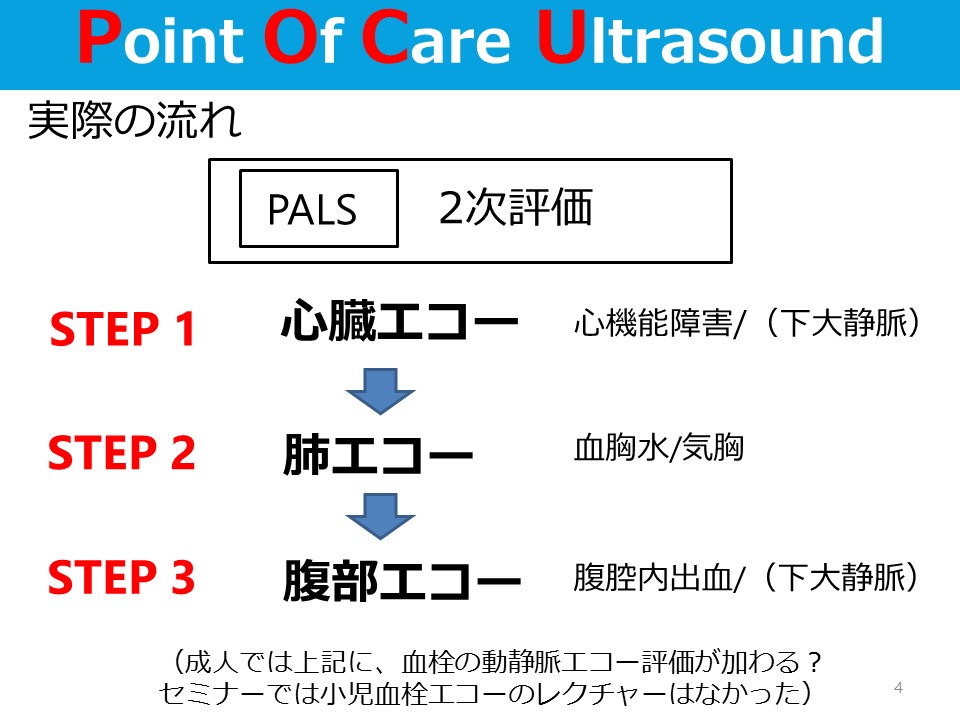
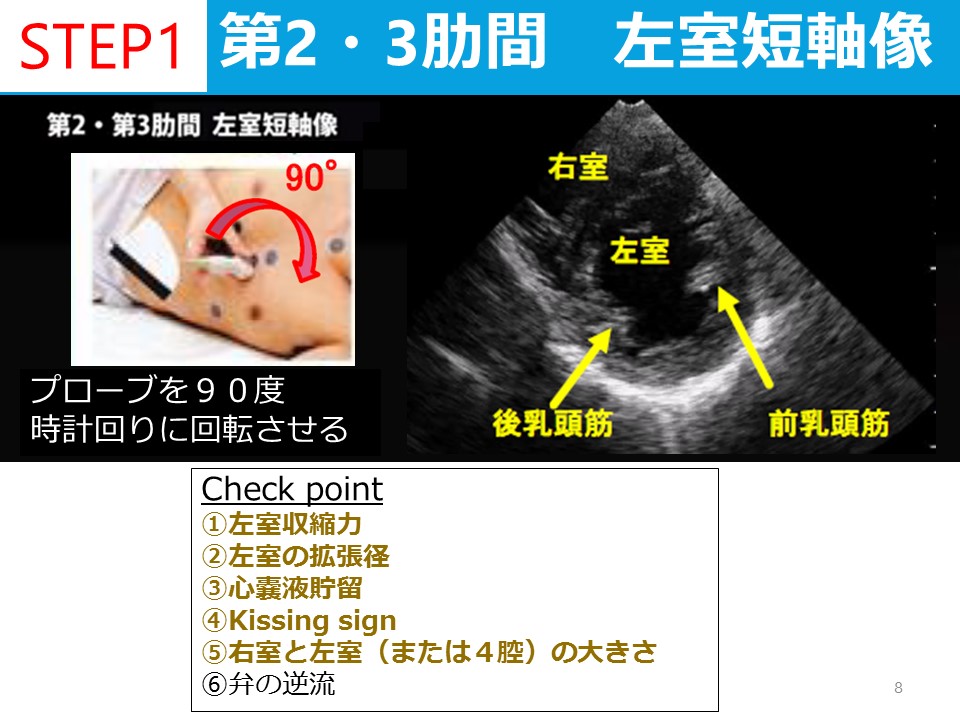
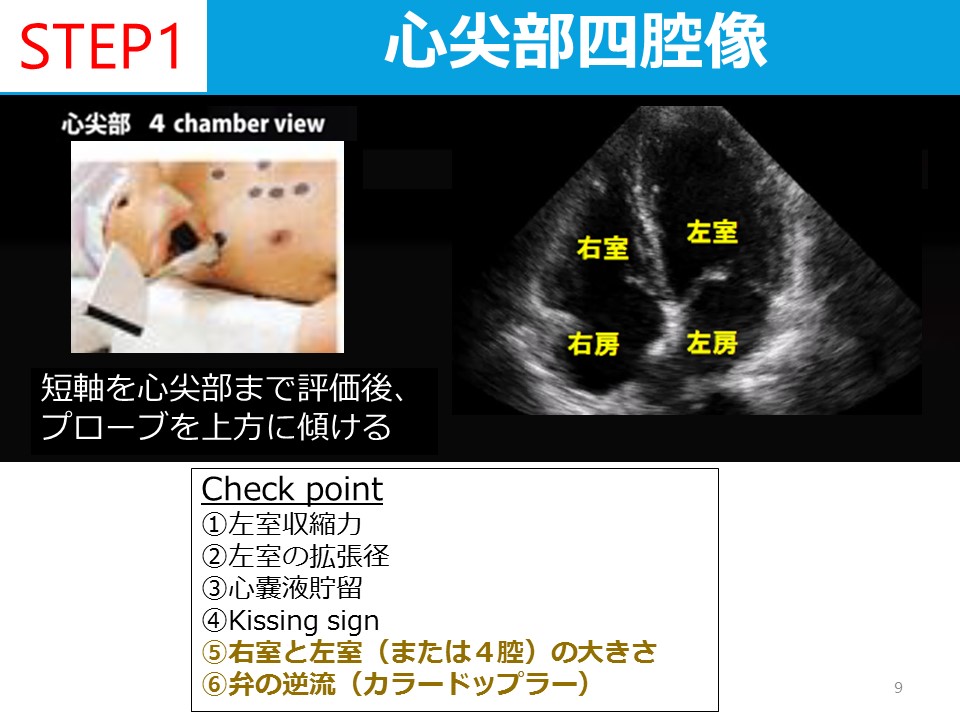
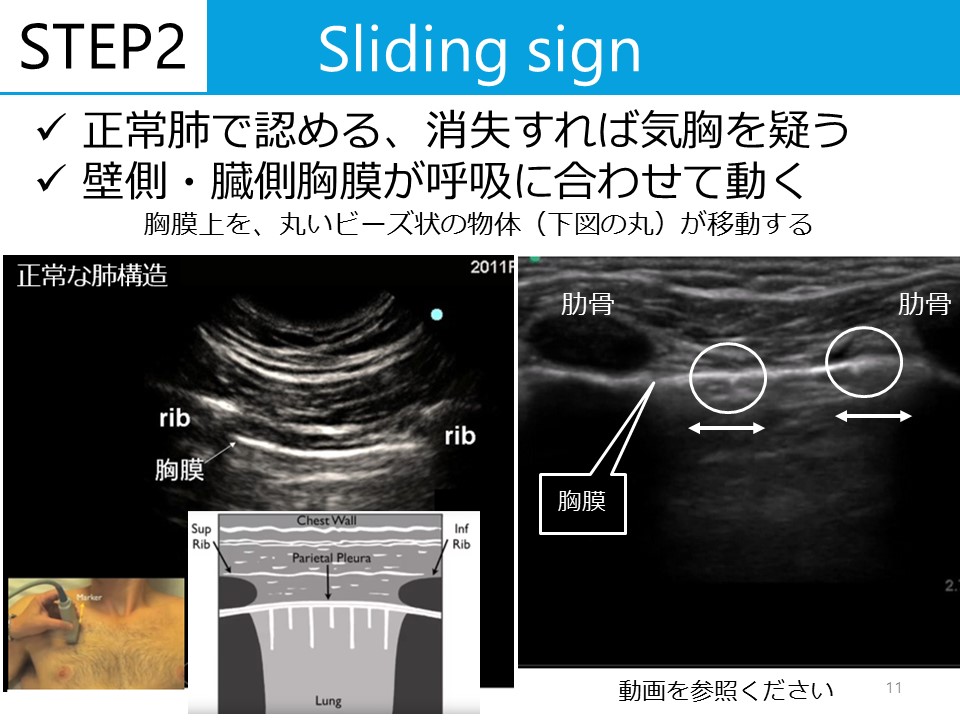
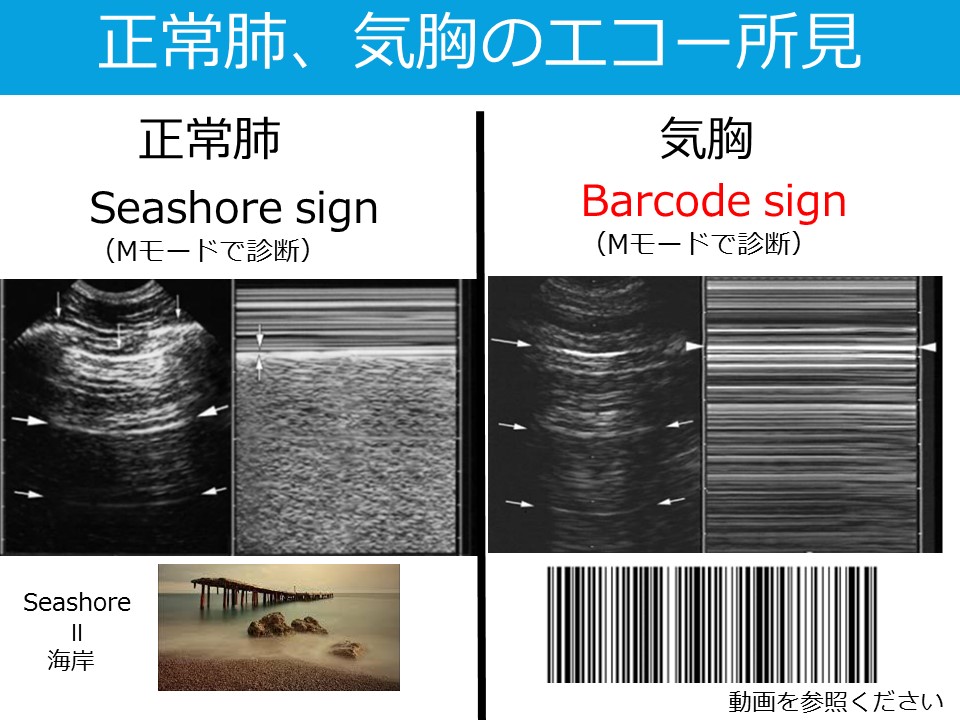
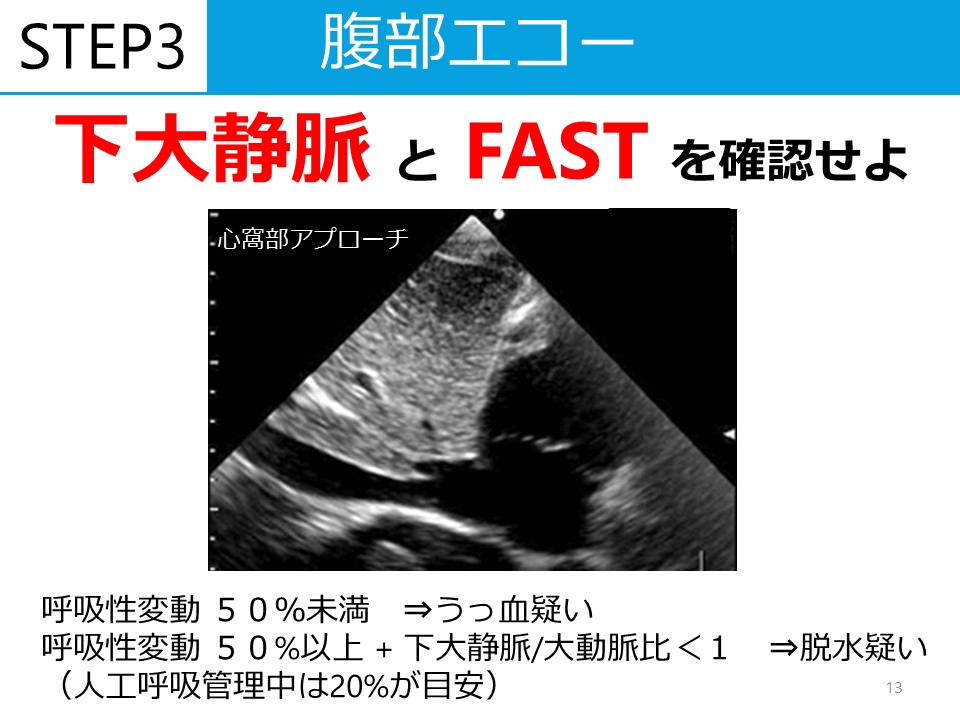
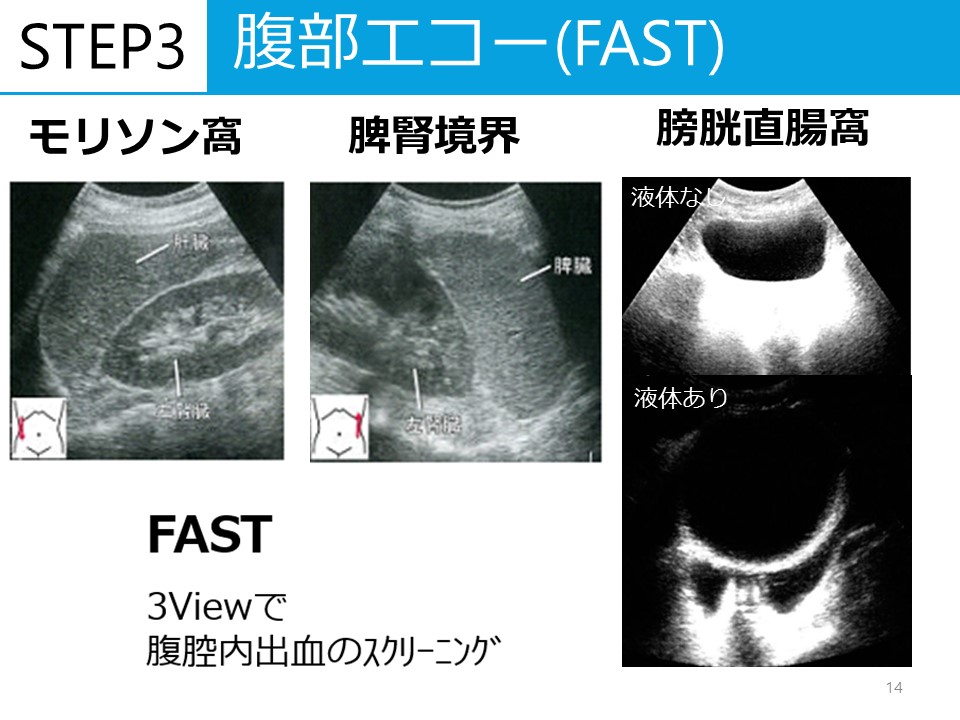
聴性脳幹反応の見方
概要
・客観的に聴力を評価する。聴神経系を刺激することで得られる脳幹部での電位を頭皮上より記録したもの
・聴性脳幹反応(ABR)では、音刺激の後l~2ミリ秒の潜時(latency)を置いて、I波からⅦ波までの7つの波が1ミリ秒ごとに登場する
・I波が鍋牛神経,Ⅱ波からⅢ波は延髄から橋下部,Ⅳ波は橋上部,V波は下丘(中脳)に由来する
(I波潜時は音刺激からI波が出現するまでの時間,Ⅲ波潜時は音刺激からⅢ波が出現するまでの時間のこと)
・I波潜時は被検者の中耳機能の影響をまともに受ける
・通常は,I波が出現してから後続のⅢ波やⅤ波が出現するまでの間隔(ピーク間潜時interpeaklatency:IPL)を重視する
闘値検査としてのABRの適応
乳幼児、詐聴、聴神経腫傷の診断に有用
意義
1)闘値検査
小さな音刺激からスタートし、徐々に音圧を上げ、反応が認められる最小音圧を求める。この音圧をABR上の聴覚闘値とする。通常は、最も大きなV波で反応の有無を判断する。
あくまで聴覚闘値はABRのもので、頭皮から誘導した電気的変化なので、本来の閏値よりも約20dB高〈(悪く)なる。
(通常は音刺激として2,000~4,000Hzのクリック音を使用しているので、低音部の難聴を捕捉することはできない。したがって、ABR上の闘値を全面的に信頼すると、思わぬ誤診に至る危険がある。手間暇がかかるので自覚的聴力検査を信頼できる場合には、あえてABR上の悶値を求める必要はない)
2)聴覚伝導路の障害部位の推定

各波は聴覚伝導路に生じた電気的変化を反映するので、障害があれば、そこに至るまでの潜時が延長するとともに、その波形が乱れる。
(聴神経腫傷は、聴覚伝導路が侵されるためⅠ~Ⅴ波の潜時が延長する。下部脳幹障害を反映し、その潜時の延長の中心はⅠ~Ⅲ波にある。I波だけが認められ、Ⅱ波以降が消失することもある。)
波形が二重だが、同一の検査を二度行ったため、同じような波形が描かれれば、アーチファクト(実験操作によって出現した人工産物)でないことを確認できる。
乳幼児のスクリーングの流れ

レノグラムについて
水腎症について
・小児の水腎症は、主に閉塞性腎症の代表的な原因疾患
・胎児の腎盂拡張は全妊娠の0.5~1%で認める。
・一過性が48%、生理的が15%、病的なものは腎盂尿管移行部の通過障害が最多である。膀胱尿管逆流症が9%、膀胱尿管移行部の通過障害を含む水尿管が4%、多嚢胞異形成腎が2%、尿管瘤がが2%、後部尿道弁が1%、そのほか巨大尿管症が報告されている。

SFU分類

レノグラムとは?
左右の腎臓の時間-放射能曲線(レノグラム)のパターンから定性的に腎臓の機能評価したり、99mTc-MAG3の腎摂取率や腎クリアランスから有効腎血漿流量が計算でき、分腎機能が定量的に評価できる。
99mTc-MAG3 【商品名:MAGシンチ®注】
検査の原理
上記薬剤は、腎尿細管に高率に取り込まれ、排泄される。腎での摂取は、有効腎血漿流量(ERPF)や有効腎血流量を反映するため、腎・尿路における薬物動態を経時的に撮像し、その推移を解析することにより、腎血流、腎実質機能、尿路の通過状態及び腎の形態を非侵襲的に診断することが可能。
検査の流れ、注意事項
<利点>・繰り返し検査可能・尿通過の定量的評価が可能・偽陰性例は比較的少ない
<欠点>・10~15%前後の偽陽性例がある(その原因⇒a不十分な水負荷による不十分な利尿効果、b拡大した腎盂・腎杯による不十分な内圧の上昇、c腎機能低下に伴う尿排泄の低下;腎機能が未熟な生後数か月以内の検査は信頼性が乏しい)
◎少なくとも生後6か月以降にSFU3度以上、もしくは水腎などの尿路狭窄が存在し尿路感染を繰り返すような症例ではの利尿レノグラムの適応


実施方法




カフェオレ斑は、何個まで経過観察してよいか?カフェオレ斑の鑑別診断は?
集団におけるカフェオレ斑の個数
カフェオレ斑は、5歳未満の小児で約99%が2個未満。

Diagnostic Value of the Caf-au-lait Spot 'in Children より
Café-au-lait spots in neurofibromatosis type 1 and in healthy control individuals: hyperpigmentation of a different kind? Arch Dermatol Res. 2006 297(10):439-49.
・表皮にメラニン色素が多いことで生じ、健常人で孤発性カフェオレ斑は非常にCommonだが、多発性カフェオレ斑は遺伝子異常症を示唆する。正常人で5個以上は稀、6個以上はNF1のCut off値と考えられている(NF1は常染色体優性で3500人に1人。NF1は全例にカフェオレ斑を最終的に認めるが表現型は様々である)
・カフェオレ斑は、淡い茶色の限局性病変で境界明瞭な2-5㎝のものが多い。大きさは様々で2mm~20㎝以上までありうる。
・出生時でも存在するが、通常幼少期より身体発育と共に大きくなる。
・孤発性カフェオレ斑の有病率:新生児で、白人は0.3%、アフリカ系アメリカ人の黒人では18%と報告がある。
・基本的に孤発性カフェオレ斑は、先天異常や悪性腫瘍を示唆するものではなく、医学的な治療は必要ないが、美容改善のためにレーザー治療を行う場合はある。
・カフェオレ斑の原因となるメラノサイト密度は、顔や男性器は2000/mm2、体幹は800/mm2と 分布に差がある。また、年齢とともにメラノサイトは減少する。
Predictive value of café au lait macules at initial consultation in the diagnosis of neurofibromatosis type 1. Arch Dermatol. 2009 145(8):883-7.
・乳児や小児ではカフェオレ斑はCommonで、NF1の診断は他の臨床特徴が出現しなければ診断できない。家族歴のないNF1の早期診断は困難。
・孤発性は乳児の3%、健常小児の25%に存在する。しかし、3個以上は0.2~0.3%のみと報告されている。
・McCune-Albright症候群、リング染色体症候群、ワトソン症候群、ブルーム症候群においても複数のCALM(カフェオレ斑)が見られるが、これらはNF1よりもはるかに一般的ではない。NF1と類似の表現型特徴を有するが、SPRED1の突然変異によって引き起こされる症候群、ならびにNF1の他の特徴を有さない複数のCALMの遺伝的形態も報告されている。
・専門家は、3つ以上のカフェオレ斑を有する小児はNF1の評価・監視フォローを推奨している。
・最終的に初期にカフェオレ斑のみを症状に認め、NF1と診断された小児では、76%が4歳まで、94%は6歳までに、全例で8歳までにNF1基準を満たし診断された。
・NF1の遺伝子検査が確定診断を提供するのに有用
・カフェオレ斑の種類

A「典型的な」カフェオレ斑は、均一な色素沈着および明確で規則的な境界を有する病変と定義
B「非定型」または「不規則」カフェオレ斑は不規則な、汚れた境界または不均一な色素沈着を伴う病変と定義
Prevalence of Café-au-Lait Spots in children with solid tumors. Genet Mol Biol. 2016 May 24;39(2):232-8.
固形腫瘍のある小児で、カフェオレ斑の有無は一般集団と変わらない
Main syndromes associated with CALMs(カフェオレ斑). カフェオレ斑をみたときに鑑別を浮かべる疾患

眼窩吹き抜け骨折の病態、治療、予後
病態
眼窩吹き抜け骨折は、眼窩壁の中で一番薄い「紙様板」と呼ばれる篩骨眼窩板が存在する内壁よりも、二番目に薄い下壁の方に好発する。その中で、特に眼窩下溝周辺(特に内側)の発生頻度が高く、症候性のことが多い。
一方、内壁の場合は紙様板の中央を中心とした部位での発生頻度が高く、無症候のことが多い。病態としては、骨折部から外眼筋・眼窩内脂肪などの眼窩軟部組織が副鼻腔(下壁骨折では上顎洞/内壁骨折では篩骨洞)内へ脱出・嵌頓・さらには瘢痕性癒着をおこすことにより、眼球運動障害・複視・眼球陥凹などを呈する。内壁骨折の場合、眼窩軟部組織の篩骨洞内への脱出はおこすが、嵌頓・絞扼はまれであり、一般的に予後は良好である。
臨床症状
- 眼球運動障害/複視
眼球運動障害は主として上下方向にみられ、特に上転障害が多い。障害方向で複視が出現する。眼窩内組織が高度に嵌頓時は全方向で障害されている。また、組織の脱出・嵌頓がなくても眼窩内の血腫・浮腫によって症状が出ることもある。内壁骨折においては、水平方向が障害され、外斜・内転不能・外転障害などがみられるが眼球運動障害がみられないことも多い。
- 眼球運動時の疼痛
眼球運動時の疼痛は、眼窩内組織が骨折部へ嵌頓していることによりおこる牽引痛である。受傷後早期の眼瞼腫脹や眼窩内の出血や浮腫などのため眼球運動障害の確認が困難な場合においても、骨折・嵌頓組織の存在を疑うことができる。
- 眼球陥凹
眼窩内組織が上顎洞や篩骨洞へ脱出することによってみられ、その程度は骨転位の程度と組織の脱出量に依存する。受傷後早期は眼瞼の腫脹・眼窩内の出血や浮腫などによって目立たない。出血や腫れの消退とともに、眼球陥凹は顕性化してくる。
- 鼻出血,眼窩気腫
副鼻腔粘膜の損傷により高率に鼻出血がみられ,鼻をかむことによって、急激に眼瞼気腫や眼球突出を伴う眼窩気腫を生じることがあるが、気腫は一般的に1 週間前後で消退することが多い。内壁骨折のときに多くみられ、篩骨洞経由で眼窩気腫が惹起され、内直筋の嵌頓がなくても眼球運動障害が出現する。
- 眼球後退現象
外眼筋や周囲の眼窩内組織が骨折部へ嵌頓すると、外眼筋の伸展方向が障害されるため伸展方向へ眼球を動かすと、眼球が後退する現象がみられることがある。
・嘔気,嘔吐
迷走神経反射によるもので、頭痛・除脈を伴って高率にみられる。特に若年者ほど顕著であり、頭部損傷が疑われることもある。また、小児においては脱水症状の発生にも注意が必要である。
- 患側頬部皮膚知覚異常
下眼窩裂・眼窩下溝に骨折が及ぶと、眼窩下神経が障害され、下眼瞼,鼻翼,頬部,上口唇,前歯唇側歯肉の知覚異常を生じる。術後数ヵ月で軽快することが多いが、1 年以上にわたって残存することもある。
CT 画像による骨折形状分類
骨折片の転位がみられないものを『線状型』、転位がみられるが骨折片が遊離していないものを『トラップドア型』、骨折片が遊離して下壁に骨の欠損部がみられるものを『骨欠損型』に分類する。
『線状型』と『トラップドア型』は主として小児や若年者に多くみられる。本分類は、術前における手術の難易度の予測や施行術式の検討ができ有用である。
小児においては、画像所見がごく軽度であっても著しく眼球運動が障害されている場合がある。小児は、骨の弾力性に富み、厚い骨膜で包まれているため粉砕骨折が生じにくい。骨折部の転位が軽微で、眼窩内組織が骨折部に強く嵌入しているため、注意が必要である。
治療法の選択
眼球運動障害・複視がみられ、画像検査にて骨折と眼窩軟部組織の副鼻腔内への脱出・嵌頓が確認された時点において、外科的治療を選択する。外科的治療の予後については、受傷後時間的経過とともに骨折部の瘢痕性変化が進行し手術の難易度が増すこと/眼窩内組織の絞扼による循環障害から不可逆性変化が生じ機能回復に支障をきたすことなどの理由から、手術適応と判断した場合は早期に行った方が予後良好である。
手術における留意点
骨折の整復より、むしろ機能的・整容的改善(眼球運動障害,複視および眼球陥凹の改善)を目標とする。
術後管理
上顎洞内バルーン挿入術の施行例は、バルーンを通常術後2 週間留置する。術後の外眼筋の機能回復と眼窩内組織の骨折部における癒着防止のために、振り子を用いて上・下、左・右を追視させる。振り子追視運動による眼球運動のリハビリテーションを術後2 日目から、特に複視が強くみられる方向を中心として行う。また,眼窩気腫の予防のため、術後3 ヵ月間は鼻を強くかまないように注意する。術後感染症として上顎洞炎の報告がある。
術後評価
術後12か月後の眼球可動率が90%以上であれば、複視は消退~ほぼ消退で日常生活にまったく支障をきたさなくなる。
視力予後不良例は 268 例中 2 例(0.7%)のみで、眼窩底骨折は眼外傷としては比較的視力予後の良い疾患であると考えられる。しかし、網膜振盪症や前房出血などの眼内損傷を度々認め、時に脈絡膜破裂や網膜剝離など重篤な合併症も認める。
以上より、眼窩底骨折の予後は眼外傷としては比較的良いが、眼内損傷の有無を確認するために、眼底検査を含めた眼科診察が必要である。
眼内損傷を認めた小児における眼内損傷の発生頻度は 40 例中 6 例(15.4%)・成人では209 例中35例(16.7%)と差はない。

成人は骨の可塑性が弱いため骨欠損型、子供は骨の可塑性が強いためトラップドア型の骨折を生じやすい。骨可塑性が弱いほど外力が上顎洞へ逃げやすく、眼球の損傷が少ないと考えられる。機序として、打撲の際に眼窩底骨折は眼球の防御作用として働くため、眼球自体に重篤な合併症を引き起こすことは極めて稀。

術後眼球運動の予後不良因子:術後残存遊離骨片の存在が眼球運動の回復に障害となる。
蘇生後の低酸素性虚血性脳症の管理
小児昏睡の治療と予後

last updated: Jan 04, 2018.
昏睡:入眠しているようにみえ覚醒せず、環境に対する認識を示さない
治療: 早期診断目標は脳損傷を軽減すること
気道 ⇒十分な換気の確保、気管挿管
循環 ⇒低血圧管理(脳2次損傷に寄与するため積極的に管理する)、静脈内等張液と血管拡張薬
血糖 ⇒低血糖の是正
頭蓋内圧 ⇒頭部CT所見、うっ血乳頭、、ヘルニア兆候に基づき、頭蓋内圧の増加が疑われる場合は緊急治療を推奨する ;ICP低下のための治療は①発熱治療、②ベットアップ30度、③マンニトール
痙攣 ⇒重積状態はロラゼパム0.1㎎/㎏静注、再発防止のためにはフェニトイン15-20㎎/㎏静注
温度管理 ⇒38.5度以上の高熱は脳損傷を助長する。頭蓋内圧上昇をもたらし2次的脳損傷の一因となる可能性がある
電解質異常 ⇒軽度~中等度高Na血症は是正不要。それ以外の電解質異常は治療介入。
予後
・昏睡は通常2-4週間未満の一時的な状態である。
・非外傷性脳障害後3か月以上続く場合/外傷後12ヶ月以上持続する場合は、意識改善の可能性がなく永続的昏睡と判断する。
低酸素性虚血性脳障害;HIE/外傷性脳障害;TBIの予後因子
原則、神経学的回復の可能性はHIEよりTBIでより高い。
臨床的な決定力を持つにいたる純分な予後因子はない。年齢は因子として役立たない。
⇒予後因子として、①Event24時間後の対光反射・運動反応・両側胎生感覚誘発電位が予測性高い。②心肺停止時間;(良好な神経学的予後を有した心停止生存例は)15分以下が31%、15-35分が12%、36分以上が10%である。
24時間後のGCS<5と24時間自発呼吸がない症例は重度の障害/死亡の陽性予測率が100%であった。(ただし感度は50%であるため見逃す可能性がある)
その他の予後不良因子:痙攣、低酸素症、早期低血圧など。高乳酸アシドーシス、多臓器障害(急性腎障害、肝障害)は死亡リスクと神経学的予後不良の因子。溺水患者は比較的予後良好が多い。
脳波について
昏睡状態の予後予測因子であるが、鎮静剤は脳波異常を引き起こすため予後推定の評価を困難にする。昏睡小児の予後に脳波検査を用いた研究は限定されている。
脳波検査を行う利点は、非てんかん性重積状態(nonconvulsive status epilepticus、NCSE)を特定しうる点である。
SEP(体性誘発感覚電位)は高い特異性があり、特にHIEで脳波検査より予後予測に有用である。
頭部MRIについて
頭部CTより詳細に障害部位を描出可能で、予後予測の定性評価に有用である。
last updated:April 21,2015.
臨床的評価項目
・自発運動、刺激への反応、瞳孔系と反射、角膜眼球反射、自発性呼吸の有無
HIEの予後予測に有用な臨床スコアとして、Event 48時間以内のGCS≦4、24h後の角膜・対光反射、24hまたは72hの運動反応 がない場合は予後不良(重度神経学的後遺症や死亡)が起こりうる。
特に、心停止後3日目に角膜・対光反射がないと予後は不良。
・低体温療法中、肝不全・腎不全・ショック・鎮静薬投与は、不良転帰の臨床基準推測を不正確にする。
・ミオクローヌスてんかん状態は、予後不良因子である。重度の脳虚血・脳幹脊髄損傷と関連している。
・24-72hの体性誘発電位が予後不良予測に最も有用。N20成分がないと不良。
・脳波検査の、臨床的価値は不明。鎮静・筋弛緩薬で臨床的に抑制されるてんかん重積状態を評価するために有用でありうる。
・頭部CT:通常、心肺停止直後は正常だが、3日目までに脳浮腫・皮髄境界不明瞭化を呈する。
ヒトメタニューモウイルスの臨床症状、検査所見
hMPV(ヒトメタニューモウイルス)について
2001年にRSウイルスと類似した呼吸器症状を引き起こすウイルスとしてオランダ研究グループより発見された。hMPVは培養が難しく、それまで発見されていなかったと推測されている。
エンベロープを有し、パラミクソウイルス科,ニューモウイルス亜科,メタニューモウイルス属に属する。RSVと同様に大きく2つのグループ(グループA,B)に分かれ、さらにそれぞれのグループが2つのサブグループ(サブグループ1,2)に分かれる。
ウイルス分離では、A2(47%)>B1(35%)>B2(18%)>A1の順で検出
hMPVの疫学
小児の呼吸器感染症の5~10%、成人の2~4%はhMPVが原因と考えられる。潜伏期間は4~6日間でウイルス排泄は発症後1~2週間持続する。
hMPVが検出された呼吸器感染症の児は2歳未満が最も多い。3月をピークに春に流行し、低年齢ほど入院率が高い。

hMPVの免疫

IgG抗体:
陽性率は、移行抗体が消失する6か月以上1歳未満で最も低く、その後は上昇し10歳以上で全例陽性となる。
IgM抗体:
初感染、再感染いずれでも検出され、初感染/再感染の鑑別に使用できない。再感染を繰り返す理由は、hMPV感染の再感染を防ぐのに十分な免疫が1回の感染では得られない可能性が推測される。
hMPVの臨床像
hMPVとRSV感染症の臨床症状/検査所見はほぼ同様である。
hMPVはRSVより高熱が多い(RSVの方がやや重症であるとの報告が多い)


発熱期間:4.8±1.6日
喘鳴期間:5.2±3.0日

一般的な臨床経過

hMPV陽性患者のレントゲン異常陰影:
大葉性肺炎や末梢肺胞の浸潤陰影画像はみられず、肺門を中心に中枢側の気管支炎および気管支周囲炎を示した

|
合併症 |
熱性痙攣 |
3.5% |
|
急性中耳炎 |
15.8% |
|
|
喘息の悪化 |
8% |
稀だが脳炎/脳症の報告もみられる。低出生体重児、高齢者、骨髄移植などの免疫不全状態の患者では重症の下気道感染症の原因となる。
hMPVの検査
2014年からイムノクロマト法により抗原定性が『画像検査により肺炎を強く疑われるhMPV感染症の6歳未満の患者』に保険適応となった(特異度:97%、感度:73%)
感染性ぶどう膜炎
ぶどう膜炎のカテゴリーとして感染症・眼病変・全身性免疫性疾患がある。
■感染症原因■
①細菌性/スピロヘータ
非定型抗酸菌・ブルセラ・猫ひっかき病・レプロシー・レプトスピラ・Lyme病・プロピオンバクテリウム・ロッキー山紅斑熱・梅毒・結核・Whipple病
②ウイルス性
チクングニヤ・サイトメガロ・エボラ・EBウイルス・単純ヘルペス・帯状疱疹ウイルス・HIV・HTLV・ムンプス・パレコウイルス・風疹・麻疹・西ナイル熱・ジカウイルス
③真菌性
アスペルギルス・ブラストマイコーシス・カンジダ・コクシジオイデス・クリプトコッカス・ヒストプラズマ・PCP・スポロトリコーシス
④寄生虫
アカントアメーバ・有鉤嚢虫・オンコセルカ・犬猫回虫症・トキソプラズマ
さらに、ぶどう膜炎と間違われる病態として有名なのが、虚血・白血病・悪性リンパ腫・眼悪性黒色腫・色素分散症候群・網膜色素変性症・網膜芽細胞腫などがあります。これら悪性腫瘍関連のブドウ膜炎もどきも押さえておく。
ぶどう膜炎の診断のすすめ方
http://tmdu-ganka.jp/workshop/document/uveitis.pdf
Basedow病で『眼球突出』はなぜ起こるか?
Basedow病で『眼球突出』はなぜ起こるか?
Basedow病眼症では後眼窩組織におけるTSH受容体の発現が増強していることが報告されている。
Basedow病眼症ではTSH受容体に対する自己免疫機序により後眼窩組織にもリンパ球浸潤をきたし、炎症がおこる.その結果、後眼窩組織の線維芽細胞は活性化してGAGの産生が高まり間質の浮腫をきたす。
それ以外にMüller筋/上眼瞼挙筋/外眼筋/脂肪組織/涙腺に炎症をきたして眼球突出・上眼瞼後退・涙液分泌低下などが生じる。続発性には、眼瞼・結膜・角膜・眼球運動・視神経網膜に障害を来たす。重症例では複視や視力低下を来す。また片眼性に症状が出現することもある。
追加して:
Basedow病眼症(甲状腺眼症)はBasedow病患者の25~50%,慢性甲状腺炎患者の2%にみられる。
眼症患者の20% はBasedow病の既往のない甲状腺機能正常者(euthyroid Graves’disease)または低下症(hypothyroid Graves’disease)の患者にみられる.
Basedow病眼症は、喫煙との関連が報告されている。タバコの煙に含まれるチオシアネートなどの化学物質が甲状腺の働きを抑えたり、異常な免疫反応をひき起こしたり、低酸素などをおこし後眼窩組織におけるグリコサミノグリカン(GAG)産生を高めるなどの機序が想定されている。
Basedow病眼症の治療指針:

clinical activity score(CAS)
後眼窩の自発痛,上方視,下方視時の痛み,眼瞼発赤,眼瞼腫脹,結膜発赤,結膜浮腫,涙丘腫脹の7 項目からなる活動性スコア。合計3 点以上であれば活動性があると判定し、ステロイド療法や放射線療法などの免疫抑制療法の適応となる。
重症度:
軽症→日常生活に支障が無い
中等症→眼症状により日常生活に深刻な障害をきたし,2 mm以上の眼瞼後退,中等度ないし重度の軟部組織所見,正常より3 mm以上の眼球突出,側視時および常時の複視がみられる場合
軽症→失明のリスクがある場合
日本における溶連菌感染後関節炎とリウマチ熱の特徴の違い
A retrospective study: Acute rheumatic fever and post-streptococcal reactive arthritis in Japan
Allergol Int. 2017;66(4):617-620
□PICO
P:急性リウマチ熱(ARF)および連鎖球菌反応性関節炎(PSRA)の患者
I:ARF患者44例
C:PRSA患者21例
O:ARFとPSRAの発生率や症状の違い
◇試験の概要
デザイン:アンケートを用いたレトロスぺクティブ研究
地域:日本
登録期間:2010年〜2015年
症例数:323病院で診断された65例、(3~15歳のARF群44例、2~15歳のPRSA群21例)
◇結果
発症年齢はARFは8.5歳(3-15)歳、PSRAは8.2歳(2-15歳)。2群間で年齢および性別に関して有意差なし。咽頭炎からの潜伏期間は、PSRA患者で優位に短い。

症状・所見
ARF:心臓炎(61.4%)、関節炎(82%)、舞踏病(6.8%)、輪状紅斑(15.9%)、皮下結節(2.3%)
PSRA:関節炎(100%)、皮下結節(4.8%)、心臓炎・舞踏病・輪状紅斑なし。
ARFではPRSAと比較し、心炎症例・CRP値・ASOが優位に高い。血沈には有意差がない。
膝、足首、手、肘、股関節の関節炎は、指の小関節を除き頻度に差がない。
ARF患者の指関節炎は、PSRA患者よりも有意に少ない。ARF患者では移動性関節炎が優位に多い。

急性期治療
ARF患者(95.5%)とPSRA患者(81%)の両方で抗生物質療法の初期治療が頻繁に使用。
ARF患者:アスピリン19/44人(43.2%)、イブプロフェン5/44(11.4%)、ナプロキセン3/44(6.8%)
PRSA患者:アスピリンは4/21(19%イブプロフェン5/21(23.8%)、ナプロキセン4/21(19%)
コルチコステロイドは、ARFでより高頻度。
2か月以上持続した関節炎は、ARF患者の方がPSRA患者よりも頻度が低かった(0%対28.6%)。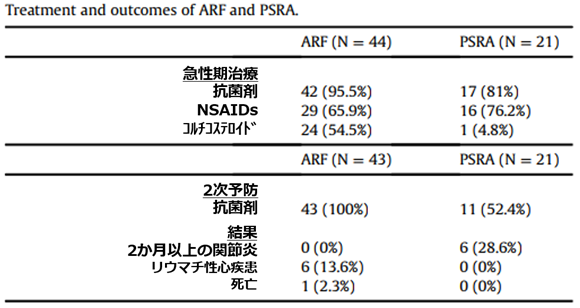
議論
PSRAはGAS感染エピソードの平均7日後に発生、ARFはGAS感染エピソードの平均20.5日後に発生した。
PSRAがARFと異なる疾患かという問題は答えが出ていないが、治療に関しての違いは、二次予防が推奨されるかどうかである。ARFとPSRAとを区別する診断基準がないため、PSRAと診断された患者はARFを有する可能性があるという懸念がある。この研究では、PSRA症例に心炎は認めなかった。
他文献でPastore らはPSRAを含む心臓炎の無症候例を同定するために、心エコー検査がARFを疑う全症例でRutineに実施するべきであると報告している。
神経学的診断法
<3段階診断法>
①解剖学的診断:患者の愁訴および神経学的診察所見から病変部位を決定する。
②病因的診断:症状の発症様式から病因を決定する。
③臨床診断:病変部位、病因および患者の年齢における疾患頻度などを基にして疾患を決定する。
<病因的診断法>
神経筋疾患のおもな病因(9つ)→血管障害性、炎症性(感染性および免疫性)、占拠性(腫瘍性)、変性、遺伝性、機能性、脱髄性、代謝性、中毒性
①突発完成発症:発症時刻(何時何分)を特定できる。→血管障害、機能性疾患(てんかん、片頭痛など)
②急性発症:1週間以内で症状が極期に至る。→炎症性、代謝性、中毒性
③亜急性発症:数週間から数か月で極期に至る。→占拠性、炎症性(結核性、真菌性髄膜炎が代表的)
④慢性発症:半年以上にわたってゆっくりと進行。→変性、遺伝性
⑤突発再発性:血管奇形、機能性(神経痛発作、てんかんなど)、代謝性(低血糖など)
⑥急性再発性:自己免疫性疾患(多発性硬化症、神経ベーチェット病、重症筋無力症など)
心筋梗塞に酸素投与は必要か?
心筋梗塞に酸素投与は必要か?
DETO2X-AMI臨床試験. N Engl J Med 2017. Aug 28.
背景:心筋梗塞疑いの患者に対して日常的な酸素投与の臨床効果は現在まで不明確。
酸素投与により虚血心筋に、より多くの酸素供給が可能になることを根拠に行った、酸素投与により梗塞サイズ拡大や合併症の抑制を報告している小規模研究はある。
しかし、大規模試験(AVOID Trial)で酸素投与の有害性が示された(正常レベル以上の血中酸素濃度が冠動脈の収縮を引き起こし、活性酸素を生成し潜在的に再灌流傷害に寄与する。AVOID trialでは酸素投与群で梗塞巣が大きかった)
論文のPICOは何か?:
P:心筋梗塞が疑われる患者
I:酸素投与あり(FaceマスクでO2:6L/分を6~12h投与)
C:酸素投与なし
O:1年後の全死亡
方法:心筋梗塞疑い患者を対象に、SPO2:90%以上の患者を酸素投与群/無酸素酸群に分けたランダム化比較試験。酸素投与は6L/分をFaceマスクで6~12h投与した)
対象:
スウェーデンで登録された6629人が対象。403人が除外され、6226人を最終的に解析。
対象の基準:30歳以上、6h以内に心筋梗塞症状(胸痛、心不全症状)を有する、SPO2:90%以上、心電図で虚血変化、心筋トロポニンT/I上昇 のいづれかを有する
除外基準:心停止、すでに酸素投与を実施している
結果:
酸素投与平均時間は11.6h、治療終了時の平均SPO2は酸素投与群99%、酸素非投与群97%であった。低酸素血症は酸素投与群で1.9%(62人)、酸素無投与群で7.7%(254人)であった。
入院中にトロポニンの最高値は酸素投与群で946.5ng/ml、酸素無投与群で983.0ng/mlであった。主要エンドポイントは1年後の死亡率とした。酸素投与群で5.0%(3311人中166人)、酸素無投与群で5.1%(3318人中168人)で有意差は無かった(Hazard ratio 0.97、P=0.80)。
1年以内に心筋梗塞のため再入院したのは、酸素投与群3.8%(126人)、酸素無投与群3.3%(111人)であった(Hazard ratio 1.13、P=0.33)。
結論:
低酸素血症を伴わない心筋梗塞疑い患者に、Routineで酸素投与を行っても1年後の全死亡率は変わらなかった。心筋梗塞患者に限定したサブグループ解析でも同様の結果であった。
多型紅斑(多型滲出性紅斑)の治療
多型紅斑の治療
up to dateより
Davidら、last update: Jul 20, 2017.
|
一般事項:
多型紅斑は、皮膚上に特徴的な標的様病変の出現を特徴とする急性免疫介在性疾患である
病変は、時に口腔・生殖器・眼の粘膜を含むびらん・水疱を伴う
Erythema multiforme major:粘膜病変を伴う多型紅斑を指す
Erythema multiforme minor:粘膜病変のない多型紅斑を指す
一般的には感染によって誘発され、単純ヘルペスウイルス(HSV)が最もCommonである
重大な後遺症なしに数週間で改善する。少例は年経過で再発しうる。粘膜関与を有する多型紅斑とSJSは異なる疾患である
病因別
多型紅斑の重症度または持続時間に対する感染症の急性治療の効果に関するデータはほとんどない
HSV感染の発生後平均して8日目に現れHSV感染治療が必要ない時期に発生する⇒HSV関連多型紅斑の出現後の経口抗ウイルス剤による治療が、発疹の臨床経過に影響を与えないことを示唆している
マイコプラズマ・ニューモニエ:
感染原因の治療が粘膜皮膚病変の持続期間または重症度に及ぼす影響についての研究はない
一般的に、治療は活動感染症の管理のために実施する
薬剤:
新規薬剤に起因すると考えられる場合、中止する。
急性期治療
急性治療は、疾患の重篤度に応じて変わる。
軽度なら、疼痛や掻痒感の軽減を目的とした治療で十分である。
全身性グルココルチコイド療法は、重度の口腔粘膜病変を有する患者に考慮すべきである。
重度の粘膜病変を有する衰弱した多型紅斑患者にのみ経口ステロイドの短期投与を推奨する
通常開始用量は、40~60㎎/日のプレドニゾンを2〜4週間で徐々に漸減する
軽度:
皮膚病変のみ、または口腔粘膜病変が限局する場合
管理は症状の緩和を行い、皮膚灼熱間や掻痒感に局所コルチコステロイド、経口抗ヒスタミン剤を用いる
痛みを伴う口腔内びらんは、リドカイン、ジフェンヒドラミン、制酸薬の混合物を含む高効能の局所コルチコステロイドゲルおよびうがい薬で治療する
重度:広範囲の口腔粘膜病変を有する場合
重度の疼痛で、経口摂取できないことがある。
全身性グルココルチコイドは、症状の重症度を低下させ、疾患の経過を短縮させる試みにおいて、しばしば使用されるが質の高いEvidenceはない。
(再発性経口多型紅斑を有する11人の患者に、経口プレドニゾン(最初は40〜60mg /日、その後は2〜3週間にわたり漸減)が唯一有効な治療であった。
しかしながら、グルココルチコイドが疾患活性を部分的に抑制するだけであり、疾患の慢性化および発作の持続期間のリスクを増加させる可能性があるという懸念を表明している研究者もいる。
眼病変:
長期の後遺症を予防するため、眼科医に直ちに紹介する
SJSでは、ステロイド点眼剤が推奨されている。潤滑点眼剤(非保存ヒアルロン酸やカルメロース点眼剤など)の使用も重要である
予後不良因子:
以下の特徴は、再発する患者の疾患制御予後が好ましくない
- 特定の原因を特定できない
- 継続的な抗ウイルス療法による改善しない
- 重度口腔病変
- グルココルチコイド療法の約1年間の使用
- 2つ以上の免疫抑制剤の使用歴
再発性EMの予防治療:
年6回以上の再発例、衰弱した多型紅斑のエピソードを有する例:全身性の予防療法の候補者である。抗ウイルス薬で改善しない患者には、免疫抑制療法または免疫調節療法が用いられる。
抗ウイルス剤の選択
再発性EMの初期治療は、以下のレジメン1つを6か月間行うことを推奨する
- アシクロビル- 1日2回400 mg
- バラシクロビル- 1日2回500 mg
- ファムシクロビル- 1日2回500mg
抗ウイルス剤によって治療に対する反応が異なる可能性がある。
⇒バラシクロビルが寛解誘導する可能性が高いことを示唆されている
(ただし、アシクロビルおよびファムシクロビルよりもバラシクロビルの優位性示すのに十分なEvidenceはない:アシクロビル療法失敗後のバラシクロビル誘発性多型紅斑が寛解した症例報告や、バラシクロビルを含む多数の治療法に失敗したヘルペス関連多型紅斑がファムシクロビル投与;500mg 1日1〜3回で完全寛解した報告がある。)
多型紅斑/多型滲出性紅斑の病因、鑑別、診断
Erythema Multiforme(多型紅斑)
MICHELE Rら. Am Fam Physician 2006;74:1883-8.
概要
多形紅斑は、感染または薬物に対する過敏反応であると考えられる皮膚状態である
遠位優位の左右対称な多型な紅斑、丘疹、特徴的な「標的病変」からなる
軽度例は後遺症なく改善し、治療を必要としない
再発症例は、アシクロビル投与で加療される。アシクロビルに対する反応がない患者は、より高い経口バイオアベイラビリティの投薬を必要とし、バラシクロビルまたはファムシクロビルに対して応答する可能性がある
抗ウイルス療法にもかかわらず多形紅斑が再発する場合は、さらなる治療のために皮膚科医に紹介するべきである
スティーブンス・ジョンソン症候群[SJS]、中毒性表皮壊死症(TEN)を含め疾患の臨床スペクトルの一部と考えられる
1993年から頻繁に引用される研究からは、
個々の皮膚病変のパターン、②表皮の剥離を伴う体表面積の推定(水疱またはびらん)
に基づく多形性紅斑、SJS、TENの臨床分類が提案されている
多型紅斑の原因

多型紅斑の鑑別診断

多型紅斑、SJS、TENの鑑別特徴

病因と病態生理
多形性紅斑は、20歳から40歳の成人で発生するが、全年齢の患者で発症しうる
単純ヘルペスウイルス(HSV)は、最も一般的な病因で、症例の50%以上を占める
多形性紅斑に関連した薬は、ほとんどがバルビツール酸塩、ヒダントイン、非ステロイド性抗炎症薬、ペニシリン、フェノチアジン、スルホンアミドである
ワクチン(ジフテリア、破傷風に関連した多形性紅斑が報告、B型肝炎、天然痘)、他のウイルス(水痘帯状疱疹、C型肝炎、サイトメガロウイルス、ヒト免疫不全ウイルス) 、および新しい薬(カンデサルタンシレキセチル、ロフェコキシブ、メトホルミン、アダリムマブ、ブプロピオン、シプロフロキサシン
再発性多発性紅斑は、しばしば、HSV-1/2の再活性化に続発する。HSVは臨床的症状がないことがある。臨床的に明らかなHSV感染を伴わずに、多形性紅斑または多形性紅斑のエピソードを伴わずに、臨床的に明らかなHSV再活性化を有しうる
ヘルペス関連多形紅斑の病因は十分に研究されており、遅延型過敏症反応と一致している。CD4 +細胞が、ウイルス抗原に反応してIFN-の産生を引き起こし、炎症カスケードを開始する。
薬物関連の多形性紅斑病変は、ヘルペス関連多形性紅斑のように腫瘍壊死因子αが陽性であり、インターフェロンは陽性でないことから、様々な機序が示唆されている。
臨床経過
多型紅斑は、通常は軽度または症状を示さないSelf limittingな発疹である。患者は、紅斑に掻痒感や灼熱感を感じることがある。
病変は境界が定められた赤色/ピンク色の斑として始まり、その後丘疹になる。丘疹は徐々に拡大しうる。丘疹/斑の中央部分は徐々に暗赤色/茶色/紫色になる。病変部の中央は、痂皮や水疱が生じうる。
特徴的な「標的病変」は、規則的な丸い形と3つの同心円のゾーンからなる(中央が暗赤色、淡ピンク色/浮腫性域、周辺の赤色リング)。
標的病変はその名紅斑「多」、種々の臨床形態の病変は、通常、存在する場合、数日発症後まで明らかではないかもしれない
多紅斑の皮膚病変は、通常、遠位末端に対称的に現れ、近位に進行する(手の背側、四肢伸側が最も特徴的)

粘膜病変が生じることがあるが、通常は口腔に限定される
多形性紅斑は、後遺症なしに3〜5週間で自発的に消失するが再発することがある。再発する患者は、1年に複数のエピソードを起こす可能性がある(再発性多発性紅斑を有する65人の患者を対象とした研究において、1年当たりの平均発作数は6であり2〜24の範囲であった。Br J Dermatol 1993;128:542-5 より)
Diagnosis
多形紅斑は臨床的に診断される。
生検所見は多形性紅斑に固有のものではないため、臨床像が明確である場合は皮膚生検が必要ない。
非定型例や再発性多形性紅斑(HSV感染がない)は、生検は他の診断を除外するために役立つ。
検査(例:HSV-1/2のIgM/IgG)は、HSV感染を確認できるが、必須でない。
皮膚生検の結果は、臨床形態および病変の存続期間ならびに検体が得られる病変の領域(すなわち、中央部分または外側領域)によって変化する。
赤色斑および丘疹の初期段階は、血管周囲の単核細胞浸潤を示す。
標的病変の浮腫性領域の生検では、組織学的に顕著な皮膚浮腫を示すことがある。壊死ケラチノサイトまたは表皮の変化は、通常、標的病変の中央部分で起こる。
多型紅斑の鑑別診断は、薬疹、多型光発疹、蕁麻疹、蕁麻疹様血管炎、ウイルスexanthems、および他の過敏性反応を含ちま。
多形紅斑は、多くが発症時に蕁麻疹に似ているので、臨床的特徴を区別することが重要。
典型的な症例における多形性紅斑の個々の病変は、少なくとも1週間存在し、固定/標的病変に進行するものもある。
対照的に、蕁麻疹病変は、24時間以内に同じ部位に存在する/病変の中心は、正常または境界のように赤く見える。
標的病変がバラ色粃糖疹、エリテマトーデス、血管炎、figurate Erythemas(回状紅斑)に類似し得る。水疱性病変が存在する場合、多形性紅斑は自己免疫性水疱性疾患と区別されなければならない。
Treatment
多紅紅斑の管理は、可能であれば病因を決定することを含む。
疑わしい感染症を治療する、または 被疑薬を中止することである。
軽度の多形紅斑は治療を必要としない。
経口抗ヒスタミン薬および局所ステロイドを使用して、症状を緩和することができる。
最近または既存のHSV感染を有する患者において、経口アシクロビルによる早期治療は、皮膚病変の数および持続時間を減少させることができる。(局所アシクロビルは、ヘルペス関連多形性紅斑には効果がない)
プレドニゾン:40-80㎎/日を1〜2週間投与しで早急に漸減する。
(使用には議論がある。ヘルペス関連多形紅斑を有する患者では、PSLがHSV耐性を低下させHSV感染が再発し多発性紅斑を再発させる可能性がある)
再発性多発性紅斑は、HSV因子がないとしても、経口アシクロビル(1日2回400mg)で治療する。経口アシクロビルは、多発性紅斑の再発抑制に有効であることが示されている。
バラシクロビル(1日500~1000mg)およびファムシクロビル(1日125~250mg)は、アシクロビルより経口バイオアベイラビリティが高く、アシクロビルに対する反応がない患者で試みる。患者は4か月の間再発がない場合に、最終的に薬剤を中止することができる。
抗ウイルス療法の使用にもかかわらず、再発性多形紅斑を有する患者は、さらなる治療のために皮膚科医に紹介すべきである。
その場合は、抗マラリア薬、アザチオプリン(イムラン; 1日あたり100〜150mg)、シクロスポリン(サンディミュン)、サリドマイド(サロミド)などの効果が報告されている。これらの薬物療法は一部患者に有益だが、支持する根拠は限定的である。